无精症,这个听起来让人心头一紧的诊断,并不意味着“彻底没有希望”。很多男性在拿到报告后,第一反应是:“是不是一辈子都没办法做爸爸了?”事实上,现代生殖医学已经突破了过去的局限,通过多种取精技术,哪怕精子数量少到显微镜下才能找到,也有机会成功成为父亲。关键问题在于——取出的精子质量是否安全?会不会把遗传问题带给下一代?本文将从专业角度,深入剖析无精症的分类、取精方法及基因安全保障措施,让你全面了解这条“看似绝路却暗藏希望”的生育之路。
一、无精症的类型与诊断:
1. 梗阻性无精症:有“产房”,只是“路堵了”
梗阻性无精症(Obstructive Azoospermia)是指男性体内能够正常产生精子,但输送通道存在问题,导致精子无法进入精液。常见原因包括:
- 输精管堵塞:可能因外伤、炎症或手术(如输精管结扎术)造成。
- 先天性输精管缺失:部分患者天生缺乏双侧输精管,这在囊性纤维化基因突变人群中比较常见。
- 感染或手术后遗症:附睾或输精管炎症、疤痕等也可能引起阻塞。
临床特点:精液量往往正常,但精液检查几乎检测不到精子。睾丸体积及质地大多正常,生精功能也基本保持完好。对于这类患者,只要找到合适的取精方式(如PESA、MESA或TESE),成功率相对较高。
2. 非梗阻性无精症:生产线本身出了问题
非梗阻性无精症(Non-Obstructive Azoospermia)是由于睾丸生精功能异常导致精子数量极少甚至缺失,主要原因包括:
- 生精细胞发育障碍:可能因染色体异常(如克氏综合征)、Y染色体AZF区域微缺失或其他遗传问题。
- 内分泌功能不足:睾丸受垂体、下丘脑激素调控,一旦激素分泌异常(如促性腺激素不足),生精功能会受到影响。
- 睾丸结构损伤:如睾丸萎缩、精索静脉曲张严重或放化疗损伤等。
临床特点:精液检查几乎无精子,且部分患者睾丸较小或质地偏硬。取精成功率较低,但随着显微取精技术(micro-TESE)的发展,即使生精区域极其有限,也可能找到少量可用精子。
3. 如何确诊?——诊断流程详解
要确定无精症的类型及适合的治疗方案,以下检查不可或缺:
(1)精液检查
- 通常需要2-3次复查,以排除因发热、药物、压力等造成的暂时性影响。
- 如果连续检查均无精子,需要进一步明确原因。
(2)激素水平检测
- 主要包括FSH、LH、睾酮、泌乳素等。
- FSH偏高常提示生精功能损伤;LH与睾酮异常则可能提示内分泌轴功能失衡。
(3)睾丸及附睾B超
- 评估睾丸体积、血流及是否存在精索静脉曲张。
- 判断附睾是否扩张或有病变,为判断梗阻性或非梗阻性提供参考。
(4)遗传学检测
- 染色体核型分析:排查克氏综合征等染色体异常。
- Y染色体AZF微缺失检测:评估是否存在生精障碍及其遗传风险。
- 必要时进行基因突变检测,判断是否有遗传性疾病风险传递给后代。
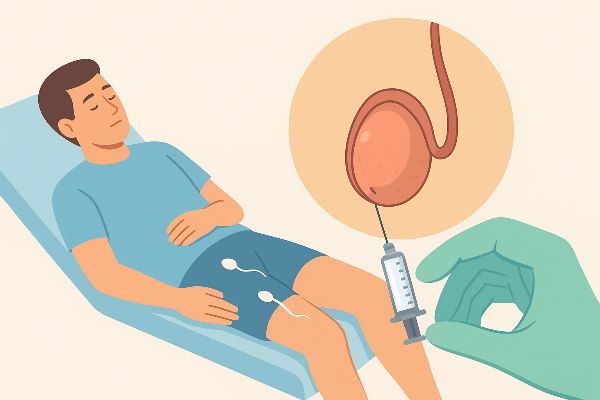
二、无精症取精的主要方法:
1. 睾丸取精术(TESA/TESE):从“源头”寻找精子
睾丸取精术分为两种形式:TESA(睾丸针吸取精术)和 TESE(睾丸切开取精术)。这类方法主要适用于非梗阻性无精症患者,即睾丸生精功能存在障碍,但可能仍有少量精子存活。
操作方式
- TESA:通过细针穿刺睾丸组织,抽吸出少量组织后,在显微镜下寻找可用精子。
- TESE:通过小切口取出部分睾丸组织,获取更大样本量,提高找到精子的几率。
成功率与创伤度
- 成功率:TESA通常适用于睾丸内仍有一定生精区域的患者;而TESE能获得更多组织,在TESA失败时可作为补救。
- 创伤对比:TESA创伤小,恢复快;TESE创伤相对较大,但可最大化获取精子。
- 人性化提示:手术一般在局麻或短时全麻下进行,术后可能有轻微不适,但多数患者可在数天内恢复正常生活。
相关搜索:无精症只能靠睾丸穿刺来做代孕吗
2. 附睾取精术(PESA/MESA):“通道堵塞”的首选方案
当问题出在输精管堵塞或先天缺失时,睾丸依然可以产生精子,但无法排出。这时,附睾取精术成为理想方案。
操作方式
- PESA(经皮附睾穿刺取精术):通过细针穿刺附睾抽吸精子,操作时间短,恢复快。
- MESA(显微附睾取精术):在显微镜下切开附睾,直接寻找和采集活动精子,获取量更可控。
技术优势
- 创伤小、操作快,且附睾内的精子通常活力较高。
- 与试管婴儿(ICSI)技术结合时,受精率较好。
- 人性化考量:术后大多数患者当天即可回家,恢复期较短。
3. 显微取精术(micro-TESE):精准“挖掘”最后的机会
对于部分非梗阻性无精症患者,睾丸内可能只有极少数小管在产生精子。传统的TESA或TESE可能因“盲取”而找不到。显微取精术(micro-TESE)应运而生,成为提升成功率的“终极武器”。
操作方式
- 在高倍显微镜下,仔细观察睾丸内部结构,精准定位有生精功能的小管,然后小范围取出组织。
- 通过这种“显微导航”,大幅降低了不必要的组织损伤。
临床优势
- 成功率显著高于传统方法,尤其适合曾经取精失败的患者。
- 对睾丸组织损伤最小,保留生精功能。
- 虽然手术过程相对复杂,但麻醉和术后恢复体验已非常人性化。
三、取精后如何保证后代的基因安全?
当取精成功后,下一步并不是立刻受精,而是要确保精子的遗传质量符合生殖医学标准。毕竟,对于每一位准父母来说,最重要的不是“能不能怀上”,而是“孩子能不能健康”。以下是保证基因安全的三大关键环节。
1. 基因检测与筛查:第一道防线
染色体核型分析
- 通过检查男性染色体的数目和结构,排除克氏综合征、平衡易位、倒位等问题。
- 这些异常有时并不影响男性的身体健康,但可能增加胚胎染色体异常的风险。
Y染色体微缺失检测
- 无精症患者中,Y染色体 AZF 区域微缺失比较常见。
- 一旦存在此缺失,可能不仅影响取精成功率,还可能遗传给男胎,导致下一代仍面临生育问题。
- 检测结果可帮助医生评估是否建议进行供精方案或PGT筛查。
遗传病基因筛查
- 如果患者携带地中海贫血、囊性纤维化等单基因遗传病基因,可能影响下一代健康。
- 在辅助生殖前,夫妻双方进行基因筛查非常必要,可避免隐性携带者生育患儿。
2. 辅助生殖环节的质量控制:技术与细节缺一不可
ICSI单精子注射
- 在受精环节,通过显微注射技术,医生会挑选形态和活力最好的精子注入卵子,避免不健康的精子参与受精。
- 这是确保精子质量和降低遗传风险的“第二道筛查”。
胚胎PGT筛查
- 胚胎培养至囊胚阶段后,可进行植入前基因检测(PGT)。
- PGT-A(染色体筛查):排除染色体数目异常的胚胎。
- PGT-M(单基因检测):针对家族遗传病进行检测,确保只移植健康胚胎。
- 这一环节显著降低流产率和出生缺陷风险。
3. 医疗机构选择:决定安全底线
- 并非所有生殖中心都有遗传学检测实验室和成熟的PGT技术。
- 选择具备资质的正规中心,不仅能保证检测准确,还能确保样本储存、操作流程、实验室管理均符合国际标准。
- 人性化考虑:患者在咨询时,可要求查看医院遗传实验室的认证情况,并确认是否有遗传学专家全程参与方案制定。
基因安全不仅是技术问题,更是责任问题。每一个步骤——从检测到筛查、从精子选择到胚胎评估——都需要严谨的医学标准和经验丰富的团队。做到这些,才能真正把“健康传递”给下一代。
四、成功率与现实考量:
1. 不同类型无精症的取精成功率差异
取精成功率并非“一个固定数字”,而是受到无精症类型、睾丸生精功能、医生经验及实验室技术等多重因素影响。
- 梗阻性无精症:
成功率相对较高,一般可达 90% 以上。原因在于患者的睾丸能够正常产生精子,只是通道受阻。通过附睾取精术(PESA/MESA)或睾丸针吸术(TESA),通常能获得足够精子供试管婴儿使用。 - 非梗阻性无精症:
成功率差异较大,通常在 30%~60% 之间。因为部分患者睾丸内可用的精子非常少,需要借助显微取精术(micro-TESE)精准定位才能找到。成功率还受基因检测结果影响,例如 Y 染色体 AZF 区域完整的患者成功率更高。
专业提示:选择具备显微取精技术的中心,是非梗阻性无精症患者提升成功率的关键。
2. 一次取精失败后,是否还能再次尝试?
取精失败并不等于“彻底没希望”,但需要冷静评估下一步。
- 短期内复取:若第一次手术中发现部分精子,但数量不足以完成受精,医生可能建议短期内再次尝试,或考虑冷冻保存少量精子,分批使用。
- 长间隔复取:如果睾丸组织显示几乎完全缺乏生精功能,仍可在 6~12 个月后 再次尝试,但成功率可能下降。
- 心理层面准备:
取精失败会带来很大的情绪压力。患者和伴侣需要理解,复取并非盲目重复,而是在结合基因检测结果、内分泌调节及生活方式改善后,再制定更合理的策略。
3. 结合供精方案:理性接受可能的替代选择
如果经过多次尝试仍未成功取到精子,医生可能会建议供精方案。
- 现实意义:供精并不代表失去父亲身份,孩子仍会继承母亲的基因,同时享受完整的家庭陪伴和成长环境。
- 人性化建议:在进入供精方案前,可以先咨询心理医生或生殖顾问,帮助夫妻双方做好情感沟通和心理调适。
- 技术保障:供精同样需要进行严格的遗传学筛查和传染病检测,确保精子来源安全可靠。
成功率不仅仅是医学数据,它背后是技术能力、检测手段、心理承受力以及对未来的规划。科学面对现实、合理评估每一个环节,才是让“成为父母的梦想”走得更稳、更安全的方式。
总结
无精症并非意味着生育希望的终结。通过精准诊断、科学取精及全面的基因筛查,绝大多数患者仍有机会拥有自己的健康宝宝。关键在于选择具备显微取精技术、完善遗传学检测及PGT筛查能力的正规生殖中心,确保每一个环节都在可控范围内。对想成为父母的家庭而言,科学技术已经让“几乎不可能”变成了“完全有可能”,剩下的就是及时行动、科学选择,把希望牢牢掌握在自己手中。